| |
| Med Sci (Paris). 36(8-9): 725–734. doi: 10.1051/medsci/2020127.La phénylcétonurie De la diététique à la thérapie génique Arnaud Wiedemann,1,2 Abderrahim Oussalah,2,3 Élise Jeannesson,2,3 Jean-Louis Guéant,2,3 and Feillet François1,2* 1Centre de référence des maladies métaboliques, Service de pédiatrie, CHRU de Nancy
,
54000Nancy
,
France 2Inserm UMR_S 1256 (NGERE, Nutrition Génétique et Exposition aux Risques Environnementaux), Faculté de médecine de Nancy, Université de Lorraine
,
54000Nancy
,
France 3Département de médecine moléculaire, Laboratoire de biochimie et de biologie moléculaire nutrition, CHRU de Nancy
,
54000France |
La phénylcétonurie (PCU) est la plus fréquente des
erreurs innées du métabolisme
(EIM). Elle a été découverte en 1934 par Asbjørn Fölling [
1
]. Son traitement par l’instauration d’un régime pauvre en phénylalanine a été décrit en 1953 par Horst Bickel [
2
]. Elle est généralement due à des mutations du gène codant une enzyme hépatique : la phénylalanine hydroxylase (PAH) [
3
] qui transforme la phénylalanine (Phé) en tyrosine en présence d’un cofacteur, la tétrahydrobioptérine (BH4) [
4
], et d’une molécule chaperonne, la DNAJC12 (
DnaJ heat shock protein family (Hsp40) member C12
) [
5
], également indispensables au fonctionnement de la tyrosine hydroxylase et de la tryptophane hydroxylase, deux enzymes clés de la synthèse des neurotransmetteurs
(
Figure 1
)
. La perte d’activité enzymatique de la PAH mutée est à l’origine d’une augmentation du taux de Phé plasmatique. En fonction de sa concentration dans le sang, la Phé traverse la barrière hémato-encéphalique entraînant une atteinte neurologique sévère (retard mental irréversible, épilepsie, microcéphalie, troubles autistiques, syndromes psychiatriques) et une dépigmentation cutanéo-phanérienne accompagnée d’eczéma [
6
]. Ces troubles cutanéo-phanériens sont liés à un déficit en mélatonine qui est un métabolite secondaire de la tyrosine. Depuis le début des années 1970, la PCU est diagnostiquée, en France, par un dépistage néonatal systématique [
7
]. Sa prise en charge a longtemps consisté en l’application d’un régime pauvre en Phé, ce qui a permis d’améliorer considérablement le pronostic des patients. L’efficacité d’un traitement par BH4 à des doses pharmacologiques a été démontrée en 2002 pour certaines formes modérées de la PCU [
8
]. L’apport exogène de BH4 permet une amélioration de la configuration tertiaire de la PAH, ce qui entraîne sa stabilisation et une augmentation de son activité résiduelle [
9
]. Une autorisation de mise sur le marché (AMM) pour le dichlorhydrate de saproptérine (Kuvan®), une forme synthétique de la BH4 naturelle, a été obtenue en 2007 aux États-Unis et en 2008 en Europe [
10
].
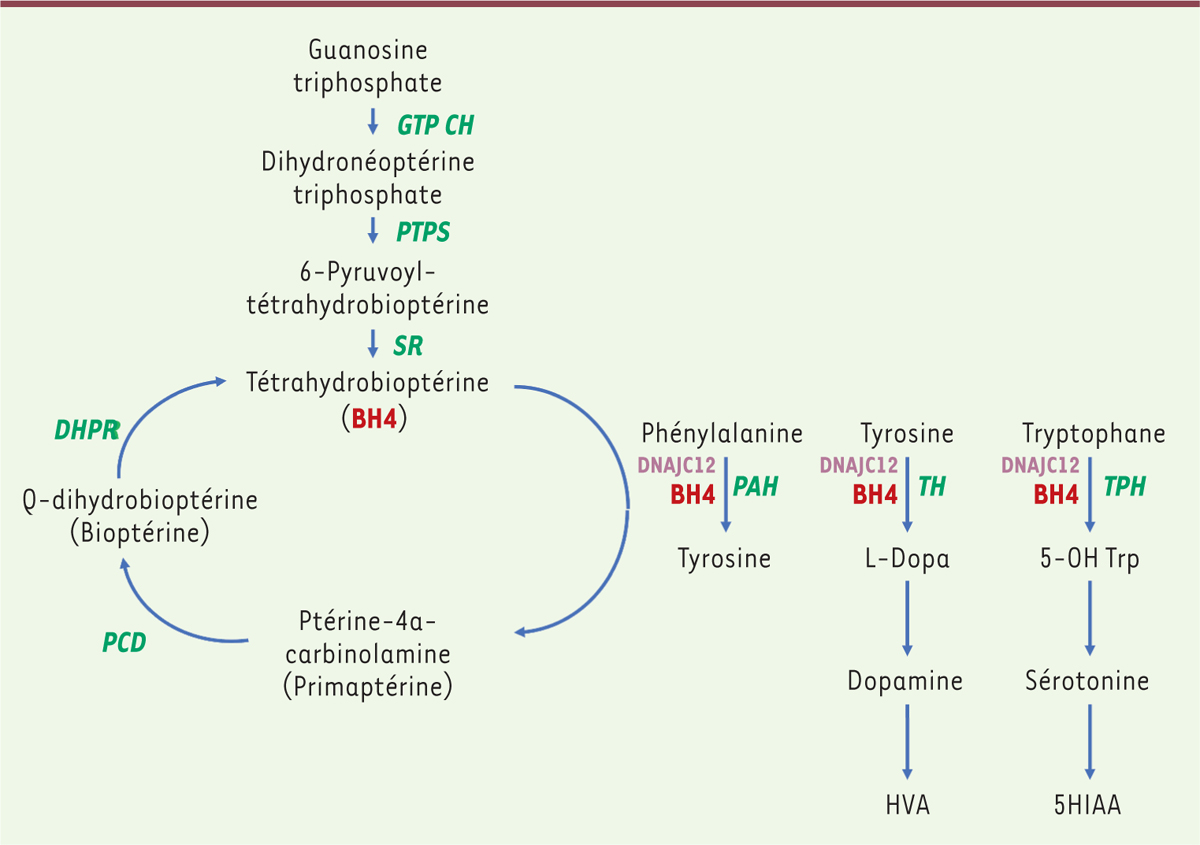
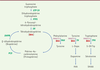 | Figure 1.
Voie métabolique de la phénylcétonurie.
La phénylcétonurie est liée à un déficit de la phénylalanine hydroxylase (PAH) dont le fonctionnement nécessite la présence d’un cofacteur, la tétrahydrobioptérine (BH4). Ce cofacteur est également nécessaire au fonctionnement de la tyrosine hydroxylase (TH) et de la tryptophane hydroxylase (TPH). Une insuffisance de PAH entraîne une hyperphénylalaninémie isolée. Une réduction de la synthèse du BH4 (liée à des déficits en guanosine triphosphate cyclohydrolase [GTPCH], pyruvoyl-tétrahydrobioptérine synthase [PTPS] et sépiaptérine réductase [SR]) ou de son recyclage (lié au déficit en ptérine-4a-carbinolamine déhydratase [PCD] et dihydroptéridine réductase [DHPR]) seront à l’origine d’une hyperphénylalaninémie mais également d’un déficit en neurotransmetteurs. Une molécule chaperonne (DNAJC12) est également nécessaire au bon fonctionnement de ces trois hydroxylases. L’acide homovanillique (HVA) et l’acide 5-hydroxylindolacétique (5HIAA) sont deux métabolites issus de la voie de la dopamine et de la sérotonine.
|
L’apparition de complications, en particulier neurologiques, chez les patients adultes, malgré un traitement bien suivi depuis la naissance, a montré que celui-ci devait être maintenu à vie, ce qui n’était pas recommandé initialement [
11
]. Récemment, de nouvelles recommandations américaine [
12
] et européenne [
13
] ont été publiées avec pour objectif d’atteindre, pour les patients adultes, un contrôle métabolique beaucoup plus sévère que précédemment (taux de Phé < 360 µmol/L aux États-Unis ou < 600 µmol/L en Europe) [
12
,
13
]. Néanmoins, la difficulté de maintenir à vie un régime strict pauvre en phénylalanine a révélé la nécessité de trouver des traitements alternatifs. L’objectif de cette revue est de présenter les connaissances actuelles de la physiopathologie de la PCU et les différentes options thérapeutiques qui sont développées comme alternatives au régime.
|
La PCU est la maladie génétique héréditaire du métabolisme la plus fréquente en Europe avec une prévalence qui varie de 1/4 500 individus (en Turquie) à 1/100 000 individus (en Finlande). En France, la prévalence est de 1/16 000 pour les formes sévères ; cette fréquence augmentant à 1/9 000 si l’on prend en compte les formes modérées [
6
].
|
La phénylalanine hydroxylase (PAH) est une protéine tétramérique formée de 4 sous-unités identiques. Les mutations du gène
PAH,
situé sur le chromosome 12 (12q24.1), sont à l’origine de la PCU. Près de 1 200 mutations différentes touchant ce gène ont été décrites
1
. Parmi celles-ci, sur 832 variants, 58,5 % sont des mutations faux sens, 22,7 % des délétions, 10,4 % des mutations au niveau des sites d’épissage, 6,1 % des mutations non-sens, 2,0 % des insertions et 0,1 % des duplications. Chacune de ces mutations affecte différemment la liaison de la PAH à son cofacteur, le BH4, allant de l’absence de sensibilité jusqu’à une restauration complète de l’activité enzymatique de l’enzyme mutée [
14
]. Le phénotype des patients varie ainsi selon le type de mutations et en fonction de leurs conséquences fonctionnelles sur la protéine. L’activité de la PAH dépend du niveau sérique de Phé et du taux de BH4 disponible [
15
]. Chaque variant de l’enzyme (à l’état homozygote ou hétérozygote composite) a une activité propre qui est modulée en fonction des taux de Phé plasmatique et de BH4. Une analyse de l’activité enzymatique en fonction des taux de Phé et de BH4 a été réalisée
in vitro
pour les génotypes les plus fréquents
2,
. Cette étude a montré que chaque génotype génère une réactivité particulière au BH4. En conséquence, chaque patient présentant une PCU devrait bénéficier d’un diagnostic moléculaire du gène
PAH
[
13
] pour adapter au mieux sa prise en charge. En effet, la présence de deux mutations du gène rendant la PAH sensible à son cofacteur (mutations dites sensibles) se traduit par une réponse de 100 % au traitement par BH4, alors que la présence de deux mutations rendant insensible la protéine à son cofacteur rend inefficace la stratégie thérapeutique fondée sur l’apport de BH4 [
16
]. Pour les patients porteurs d’une mutation sensible et d’une mutation non sensible (ou de sensibilité inconnue), un test de charge au BH4 sera nécessaire pour déterminer si le patient est répondeur ou non au traitement [
17
].
La prévalence estimée de porteurs hétérozygotes de variants pathogènes du gène
PAH
est estimée entre 2 et 3 % dans la population européenne [
18
]. Les raisons qui sous-tendent cet état de surdominance (présence anormalement élevée des variants pathogènes dans la population générale) ne sont pas clairement élucidées. Une étude multi-ethnique française réalisée sur 696 patients présentant 130 variants du gène
PAH
[
19
] a montré que les variants présentant le plus fort niveau de divergence populationnelle sont retrouvés plus fréquemment dans le domaine responsable de la liaison de la PAH à son cofacteur. Ces résultats ont été confirmés par des analyses phylogénétiques du locus
PAH
, qui ont montré que les variants qui présentent le plus haut niveau de pression entre les populations d’ascendances européenne, africaine et asiatique étaient localisés dans le gène
PAH
au niveau de la séquence codant le domaine d’interaction de la protéine avec son cofacteur [
18
]. Par ailleurs, une étude d’association génome-entier a mis en évidence deux locus potentiellement associés à la divergence de populations correspondant aux gènes
SSPO
(
SCO-spondin
) et
DBH
(
dopamine beta-hydroxylase
) respectivement impliqués dans la neuroprotection et l’adaptation métabolique.
|
La phénylalanine est un acide aminé (AA) essentiel précurseur de la tyrosine qui est indispensable à la synthèse protéique. En situation d’excès, cet acide aminé est catabolisé
via
la voie métabolique de dégradation de la tyrosine
(
Figure 2
)
. En cas de déficit en PAH, la concentration sanguine de Phé augmente. Son passage en excès dans le cerveau, au niveau de la barrière hémato-méningée
via
le transporteur LAT1 (
large neutral amino acid transporter
, commun à l’ensemble des AA neutres)
3
[
22
], est responsable de la toxicité cérébrale que l’on observe au cours de la PCU. La Phé altère la neurotransmission et le fonctionnement cérébral par un effet toxique direct, ou en inhibant certaines enzymes clés du fonctionnement cérébral. Cette augmentation de concentration de Phé est accompagnée d’un déficit dans le cerveau des autres AA essentiels dont la pénétration intracérébrale est inhibée par compétition vis-à-vis de leur transporteur commun LAT1. Ce déficit secondaire en AA essentiels va ainsi altérer la capacité de synthèse protéique intracérébrale [
22
]. Le déficit en PAH entraîne également une diminution de tyrosine disponible, un AA précurseur de certains neurotransmetteurs (dopamine et catécholamines) dont le déficit participe à la pathogénie de la PCU [
23
]. Le contrôle des taux de Phé plasmatique qui conditionnent l’atteinte cérébrale, constitue donc le fondement de la prise en charge. On observe en effet une perte de quotient intellectuel (QI) entre 1,9 à 4,1 points par 100 µmol/L d’augmentation chronique de la Phé plasmatique [
24
].
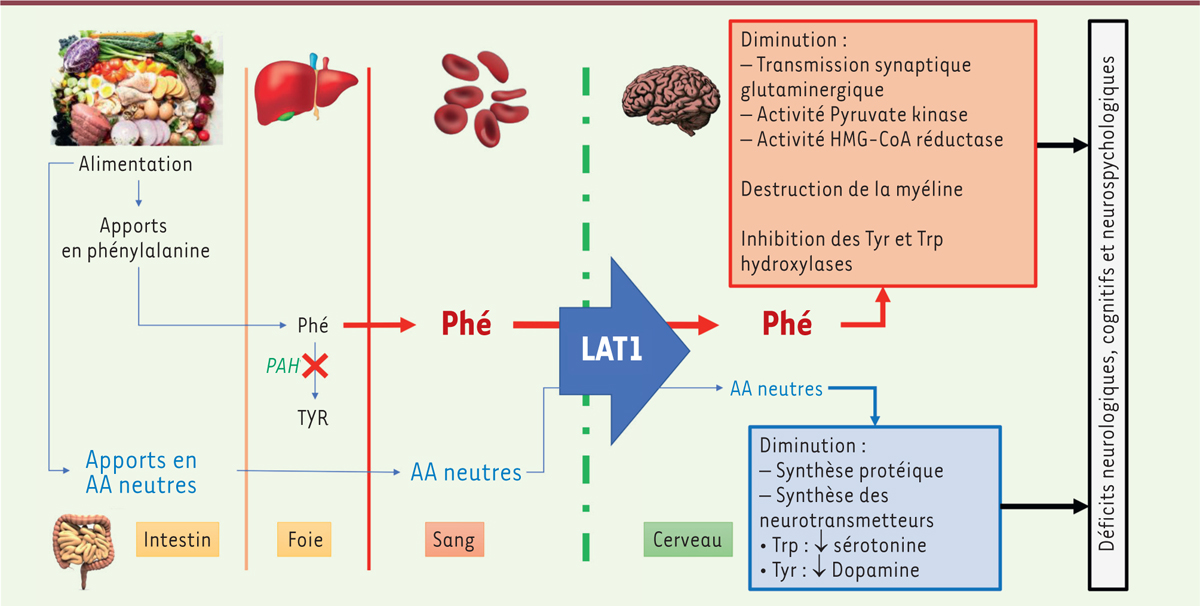
 | Figure 2.
Physiopathologie de la phénylcétonurie.
La phénylcétonurie est liée à un déficit de la dégradation de la phénylalanine (Phé), un acide aminé essentiel uniquement apporté par l’alimentation. Ce déficit entraîne une augmentation de la concentration plasmatique de Phé et une diminution de la synthèse de tyrosine (Tyr). La Phé et les acides aminés neutres (AAN) (tyrosine, tryptophane, thréonine, méthionine, valine, isoleucine, leucine, histidine) atteignent le cerveau
via
un même transporteur (LAT1,
large neutral amino acid transporter
) de façon compétitive. L’augmentation de la Phé plasmatique entraîne une augmentation de la Phé cérébrale qui a de multiples effets toxiques directs sur le métabolisme cérébral et entraîne également un déficit du passage des acides aminés neutres (qui sont tous, hormis la tyrosine, des acides aminés essentiels) au niveau cérébral. Ce déficit en AAN entraîne une baisse de la synthèse protéique intracérébrale et un déficit en neurotransmetteurs dépendants de la tyrosine et du tryptophane (Trp). Ces anomalies conjuguées entraînent les déficits neurologiques cognitifs et neuropsychologiques de la PCU.
|
|
Trois formes de PCU ont été initialement décrites, en fonction de l’importance de l’augmentation de la concentration plasmatique de phénylalanine lors d’une alimentation normale [
20
]. La PCU classique représente la forme la plus sévère et correspond à une concentration de Phé supérieure à 1 200 µmol/L de plasma. La PCU atypique est définie par une concentration comprise entre 360 et 1 200 µmol/L ; l’hyperphénylalaninémie modérée (HPAm) concerne les patients dont le taux plasmatique est inférieur à 360 µmol/L. Cette classification a été simplifiée lors du consensus européen publié en 2018, définissant deux groupes de patients avec un seuil à 360 µmol/L permettant de différencier la PCU ([Phé] ≥ 360 µmol/L) de l’hyperphénylalaninémie modérée ([Phe] < 360 µmol/L), cette dernière ne nécessitant pas de traitement [
13
].
Le déficit en PAH est responsable de 98 % des hyperphénylalaninémies dépistées en période néonatale. Dans 2 % des cas, il s’agit soit d’un déficit de synthèse ou de recyclage du cofacteur de l’enzyme, BH4, soit d’un déficit en DNAJC12, protéine chaperonne de la PAH mais aussi des tyrosine et tryptophane hydroxylases [
5
]
(
Figure 1
)
. Ces déficits entraînent une hyperphénylalaninémie plus ou moins associée à un déficit en neurotransmetteurs. Ils ont initialement été appelé
phénylcétonurie maligne
car le traitement diététique ne permettait pas d’éviter la dégradation neurologique [
21
].
|
La PCU diagnostiquée tardivement En l’absence de traitement précoce, la PCU entraîne une symptomatologie qui dépend de l’importance de la concentration plasmatique de Phé. Dans sa forme sévère, la PCU entraîne dès les premiers mois de vie, un retard de développement majeur avec des troubles du comportement, une agressivité, un autisme et une épilepsie. L’atteinte neurologique devient irréversible après les premiers mois ou premières années de vie selon la gravité de la maladie. À cette symptomatologie neurologique prédominante, s’ajoute une atteinte cutanéo-phanérienne incluant un eczéma sévère associé à des yeux clairs et une dépigmentation des cheveux et de la peau (déficit en mélanine qui est secondaire au déficit en tyrosine). Grâce au dépistage néonatal systématique, cette symptomatologie peut être totalement évitée par un traitement mis en place dès la naissance. Le devenir des patients est alors excellent si un contrôle métabolique optimal est maintenu au long cours. En cas de diagnostic tardif, la mise en place d’un traitement peut améliorer l’état neurologique et psychiatrique des patients. Il devra être systématiquement proposé. Il est donc essentiel de proposer un dépistage de PCU à tous les enfants immigrant d’un pays où le dépistage n’est pas pratiqué, surtout ceux qui présentent des problèmes cognitifs, neurologiques ou psychiatriques. La PCU diagnostiquée précocement grâce au dépistage néonatal systématique
La PCU a été la première maladie systématiquement dépistée en période néonatale, en France, en 1970. Ce dépistage a pu être mis en place grâce à la capacité de doser la Phé plasmatique sur une tache de sang recueillie sur papier buvard (test de Guthrie). Le diagnostic de PCU est réalisé après élimination de diagnostics différentiels : déficits du métabolisme du BH4, insuffisance hépatique, ou perfusion d’acides aminés ayant été réalisée chez des enfants prématurés, par exemple. Le traitement peut être instauré dès les premiers jours de vie, ce qui permet d’éviter les complications neurologiques de la PCU. Les enfants ainsi dépistés et traités dès la naissance ont un devenir clinique, scolaire et social, normal. Le suivi d’un régime pauvre en Phé doit cependant être strict pendant les 12 premières années [
13
] afin de favoriser un devenir cognitif normal. Le relâchement du régime, que l’on observe souvent par la suite, peut provoquer des troubles sociaux et neuropsychologiques (déficits des fonctions exécutives), voire neurologiques [
25
-
27
].
|
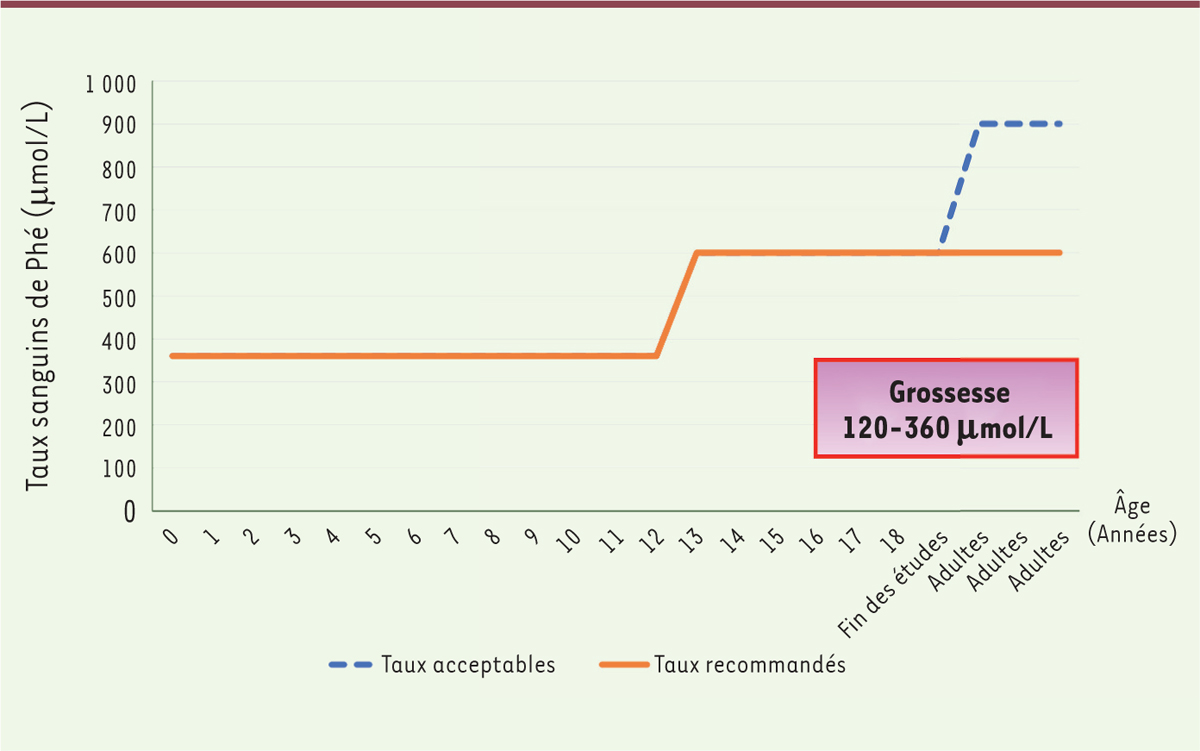
Le contrôle métabolique (taux plasmatiques de Phé)
Il est unanimement admis que le pronostic des patients avec une PCU dépend de la qualité du contrôle métabolique au long cours. Les recommandations actuelles préconisent un contrôle métabolique strict (taux de Phé de 120 à 360 µmol/L [2-6 mg/dL]) jusqu’à l’âge de 12 ans. Les taux doivent ensuite rester inférieurs à 600 µmol/L [10 mg/dL], y compris à l’âge adulte. Les dernières recommandations françaises [
28
] ont légèrement rehaussé le seuil de tolérance, en acceptant des taux pouvant aller jusqu’à 900 µmol/L pour les patients adultes (c’est-à-dire après la fin de leurs études) qui ne ressentent pas de troubles. Cela permet une amélioration de leur régime alimentaire et de leur qualité de vie, sans pour autant grever leur pronostic
(
Figure 3
)
. Pour éviter la survenue d’une embryofoetopathie hyperphénylalaninémique, les recommandations de contrôle métabolique pendant la grossesse sont très strictes (120-360 µmol/L) [2-6 mg/dL] [
29
,
30
] (voir plus loin).
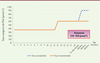 | Figure 3.
Les niveaux de contrôle métabolique au cours du temps.
Le contrôle métabolique doit rester très strict pendant les 12 premières années de vie, le taux de Phé devant rester inférieur à 360 µmol/L. Le dernier consensus européen recommande de garder les taux de Phé < 600 mol/L à vie. Le protocole national de diagnostic et de soins (PNDS) français accepte que les taux de Phé soient < 900 µmol/L pour les patients adultes ayant terminé leurs études et qui n’en ressentent aucune conséquence. Le contrôle métabolique doit être très strict pendant la grossesse (120-360 µmol/L) pour éviter tout risque d’embryofoetopathie hyperphénylalaninémique.
|
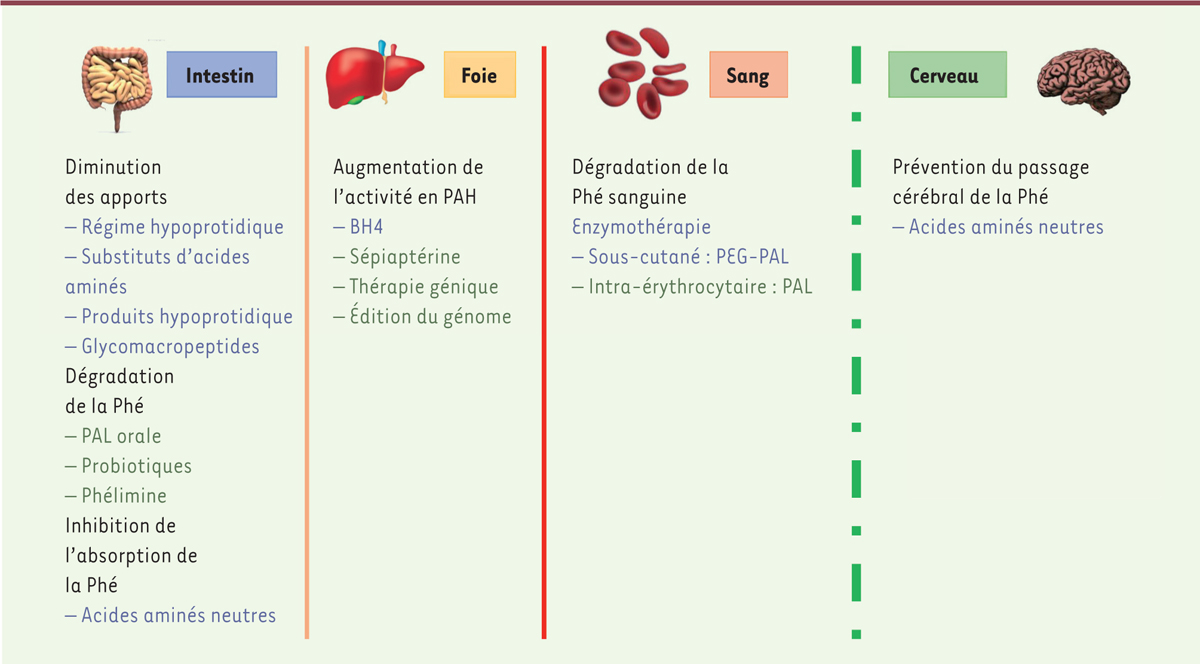
 | Figure 4.
Les différents traitements de la PCU.
Cinq modalités thérapeutiques existent ou sont en développement. Elles consistent à diminuer les apports alimentaires en Phé, à dégrader la Phé au niveau digestif, à inhiber le passage de la Phé au niveau digestif et cérébral par l’utilisation d’acides aminés neutres, à dégrader la Phé au niveau sanguin ou à restaurer l’activité de la PAH au niveau hépatique. Les traitements actuellement disponibles sont en bleu. Les traitements en développement sont en vert. Phé : phénylalanine, PAH : Phénylalanine hydroxylase ; Phélimine : polymères captant la Phé ; PAL : phénylalanine ammonia-lyase.
|
|
L’objectif du traitement est de maintenir les taux de Phé dans des zones de contrôle métabolique en fonction de l’âge, afin de préserver un état nutritionnel, une croissance et un développement neurocognitif normaux au patient. Cinq modalités thérapeutiques permettent d’atteindre cet objectif
(
Figure 3
)
:
Diminuer les apports alimentaires en phénylalanine
La Phé étant un acide aminé essentiel (donc uniquement apporté par l’alimentation), la maîtrise de ses apports alimentaires permet de contrôler sa concentration au niveau sanguin. Un régime pauvre en phénylalanine a ainsi été le premier, et longtemps le seul, traitement de la PCU [
20
]. Les modalités d’installation de ce type de régime sont décrites en détail dans le Plan National de Diagnostic et de Soins pour la Phénylcétonurie publié par la Haute autorité de santé (HAS) en 2018 [
28
]. Ce régime est construit en trois étapes. Les besoins en Phé sont apportés par des aliments naturels à faible contenu protéique, le plus souvent des fruits et des légumes. Les besoins protéiques sont comblés par des substituts d’acides aminés qui apportent en parallèle les micronutriments (vitamines et minéraux) qui ne sont pas en quantité suffisante dans les aliments naturels autorisés. Enfin, les besoins énergétiques sont comblés par des aliments hypoprotidiques dont le contenu en protéines est inférieur à 10 % du contenu en protéines d’un aliment similaire du commerce. Les substituts d’acides aminés et les produits hypoprotidiques rentrent dans la catégorie des denrées alimentaires destinées à des fins médicales spéciales (DADFMS) et font l’objet d’une modalité de prescription et de distribution spécifique à ce type de produits. Il y a de nombreux types de substituts d’acides aminés qui permettent de remplir les besoins des patients selon leur âge ou en cas de grossesse, par exemple. Plus récemment, des produits à base de glycomacropeptides (GMP) qui sont des protéines contenues dans le « petit lait » que l’on récupère lors de la fabrication du fromage, sont apparus [
31
]. Ces GMP contiennent naturellement très peu de phénylalanine, ce qui les rend utilisables en remplacement des substituts d’acides aminés. Des produits à base de GMP (comprenant certains acides aminés et micronutriments qui sont ajoutés) sont disponibles en France depuis 2019. La faible quantité de Phé contenue dans les GMP doit néanmoins être prise en compte et rend ce produit plus adapté aux adultes qu’aux enfants [
32
].
Ce régime artificiel entraîne cependant des problèmes d’observance par les patients, en particulier à l’adolescence et à l’âge adulte. Il peut également être à l’origine des risques nutritionnels. Une surveillance annuelle est donc indispensable chez tous les patients, quelle que soit la sévérité de leur hyperphénylalaninémie ou quel que soit leur type de prise en charge [
28
].
Inhiber le transport de la Phé au niveau digestif et cérébral
L’absorption et le passage de la Phé au niveaux digestif et de la barrière hémato-encéphalique repose sur le transporteur d’acides aminés (LAT1) commun à l’ensemble des acides aminés neutres [
33
]. L’ajout d’acides aminés neutres dans l’alimentation permet une inhibition compétitive de l’absorption de Phé au niveau du tube digestif, ce qui entraîne une diminution de sa concentration sanguine. Il conduit également à une diminution du passage intracérébral de la Phé [
34
]. Utilisé dans plusieurs pays, ce traitement n’est pas disponible en France. En raison de l’insuffisance de données cliniques, le consensus européen de 2017 ne recommande pas son utilisation dans la PCU [
6
].
Dégrader la Phé au niveau digestif
Une autre modalité de prise en charge qui permettrait d’éviter un régime contraignant est le fait d’induire la dégradation de la Phé au niveau du tube digestif. Cette approche aurait l’intérêt de dégrader la Phé d’origine alimentaire ainsi que celle provenant de la desquamation et de la dégradation des cellules entérocytaires (
via
le catabolisme des protéines des entérocytes) et qui est réabsorbée par les cellules du tube digestif, contribuant ainsi à l’hyperphénylalaninémie des patients PCU. Cette modalité thérapeutique fait l’objet de trois projets actuellement en développement. Ils utilisent soit la phénylalanine ammonia-lyase (PAL), une enzyme d’origine végétale qui dégrade la phénylalanine en ammonium et en acide cinnamique, soit un probiotique
4
(la bactérie
Escherichia coli
pourvue d’enzymes pouvant dégrader la Phé), soit encore des polymères capables de capter la Phé et de l’éliminer par les selles. Les deux premières approches font actuellement l’objet d’études de phase I-II, la troisième est encore en phase de recherche préclinique
(
Tableau I
)
.
Tableau I.
| Laboratoire |
Agent |
Phase |
Organe cible |
Mode d’action |
Type d’agent |
| Synlogic |
SYNB1618 |
1/2a |
Intestin |
Dégradation Phé intestinale |
Probiotique |
|
| Codexis/Nestlé |
CDX-6114 |
1a |
Intestin |
Dégradation Phé intestinale |
ERT orale |
|
| MipSalus |
Phélimine |
Préclinique |
Intestin |
Captation Phé intestinale |
Polymères |
|
| Rubius |
RTX-134 |
1b |
Érythrocytes |
Dégradation Phé sanguine |
ERT (PAL) cellulaire |
|
| Censa Pharma |
CNSA-001 |
Phase 2 |
Foie |
Activation enzymatique |
Sépiaptérine |
|
| Homology |
HMI-102 |
1/2 |
Foie |
Thérapie génique |
AAVHSC15 + gène PAH |
|
| Biomarin |
BMN307 |
Préclinique |
Foie |
Thérapie génique |
AAV5-PAH |
|
| AGT |
Undisclosed |
Préclinique |
Foie |
Thérapie génique |
Lentivirus |
|
| Ultragenyx |
DTX-501 |
Préclinique |
Foie |
Thérapie génique |
AAV8-PAH |
|
| Homology |
HMI-103 |
Préclinique |
Foie |
Édition de gènes |
AAVHSC - remplacement gène PAH |
Modalités thérapeutiques actuellement en développement dans la PCU et dont les informations sont accessibles sur les sites internet des laboratoires concernés.
|
Dégrader la Phé plasmatique
La dégradation de la Phé au niveau sanguin est possible en utilisant, comme pour la voie digestive, la PAL. Une telle enzymothérapie a été développée en utilisant la pegvaliase (Palynziq®), une forme pégylée (couplée au PEG [poly-éthylène glycol]) de la PAL qui doit être administrée par voie sous-cutanée une fois par jour. Elle a obtenu une AMM aux États-Unis en 2018 et en Europe en 2019 pour les patients âgés de plus de 16 ans. Ce médicament permet de dégrader la Phé sans générer de synthèse de tyrosine. Un suivi métabolique et nutritionnel régulier et une adaptation du régime et des apports en acides aminés en fonction de l’efficacité du traitement sont donc nécessaires. En raison des réactions immunologiques très fréquentes (et parfois sévères, pouvant aller jusqu’à l’anaphylaxie) liées à son utilisation, l’efficacité de ce médicament n’est pas constante et 35 % des patients ont dû arrêter leur traitement au cours de la phase III [
35
]. Une autre approche d’enzymothérapie actuellement en cours de développement consiste en l’insertion dans les érythrocytes du patient, après leur prélèvement, de la PAL. Les hématies modifiées sont ensuite réinjectées. Cette méthode entraînerait moins de réactions immunitaires secondaires et ne nécessiterait qu’une administration tous les 3 mois (qui correspond à la durée de vie des érythrocytes). Comme pour la première approche utilisant la pegvaliase, cette enzymothérapie dégrade la phénylalanine sans production de tyrosine. Un suivi métabolique et nutritionnel sera donc essentiel pour les patients traités [
36
].
Restaurer l’activité enzymatique hépatique
La voie thérapeutique la plus physiologique consiste à restaurer l’activité enzymatique dégradant la Phé qui est déficitaire au niveau hépatique. Le dichlorhydrate de saproptérine est une forme synthétique du cofacteur BH4 qui permet de stimuler l’activité résiduelle de la PAH et de diminuer le taux plasmatique de Phé chez les patients qui y sont sensibles [
37
]. La sensibilité au BH4 exogène dépend du génotype du patient et il est admis qu’environ 30 % des patients répondent à ce traitement, essentiellement ceux qui présentent une forme modérée de PCU. Ce traitement médicamenteux peut être prescrit à tout âge et chez les femmes enceintes [
8
,
38
,
39
]. Le critère qui permet d’établir le statut de répondeur au traitement est une baisse du taux de Phé plasmatique d’au moins 30 % après une charge de saproptérine de 20 mg/kg/j [
40
]. Ce test peut être réalisé à tout âge, y compris pendant la période néonatale, après un dépistage positif de PCU [
38
,
41
]. Ce statut de répondeur doit être confirmé par une augmentation substantielle de la tolérance à la Phé (d’au moins 100 %) par rapport aux quantités de Phé apportées sous régime strict [
6
,
28
]. Ce médicament permet donc de diversifier le régime, voire de stopper la prise des substituts d’acides aminés, chez les patients pleinement répondeurs.
La thérapie génique et les techniques d’édition du génome, comme CRISPR/Cas9, sont actuellement en voie de développement dans la PCU
(
Tableau I
)
[
28
,
42
]. Ces techniques restaurant la fonction de la PAH, représenteraient la modalité la plus physiologique des traitements de la PCU car elles permettraient de s’affranchir des traitements médicamenteux ou diététiques. L’inclusion dans des études de phase I-II des premiers patients est prévue en 2020.
|
Les complications de la PCU sont résumées dans le
Tableau II
.
Durant l’enfance, lorsque le régime alimentaire ou le traitement sont bien suivis, l’évolution est habituellement favorable. Comme cette pathologie et son traitement sont susceptibles d’impacter les apports nutritionnels du patient, une surveillance nutritionnelle annuelle est indispensable quel que soit son âge et sa prise en charge [
28
]. Ultérieurement, l’évolution de la maladie dépendra étroitement de la sévérité de l’atteinte initiale de la PAH et de la qualité du suivi métabolique. Le devenir cognitif des patients dépend essentiellement de la qualité du contrôle métabolique au cours des 10 premières années de vie [
13
]. Un relâchement ultérieur du traitement génèrera surtout des anomalies des fonctions exécutives et des troubles du comportement : agressivité, troubles de la concentration, pertes de mémoire. Troubles de l’humeur et anxiété sont également fréquents [
43
]. Des atteintes neurologiques sévères ont cependant été décrites chez certains patients qui n’avaient plus observé leur régime (avec des taux de Phé plasmatique parfois supérieurs à 1 800 µmol/L [30 mg/dl]) : perte de la marche, épilepsie et parfois perte de la vision [
27
]. Ces patients peuvent néanmoins récupérer, le plus souvent totalement, après une remise à un suivi strict du régime alimentaire.
Tableau II.
|
Âge de survenue |
Étiologie |
Réversibilité |
Sévérité |
| Retard mental |
0 – 10 ans |
Diagnostic tardif ↓↓↓ Compliance |
Non |
++++ |
|
| Autisme |
0 – 10 ans |
Diagnostic tardif ↓↓↓ Compliance |
Non |
++++ |
|
|
| Épilepsie |
0 – 10 ans |
Diagnostic tardif ↓↓↓ Compliance |
Non |
++++ |
|
| Dépigmentation |
0 – 10 ans |
Diagnostic tardif ↓↓↓ Compliance |
Oui |
++++ |
|
| Troubles de l’humeur |
10 ans - adulte |
Relâchement régime |
Oui |
++ |
|
|
| Leucopathie IRM |
Adulte |
↑↑ Phé intracérébrale |
Oui |
+/- ? |
|
| Ostéoporose |
10 ans - adulte |
Carence protéique |
Oui |
+ |
|
| Obésité |
10 ans - adulte |
Multifactorielle |
+/- |
+ |
|
|
Déficits nutritionnels
*
|
Tout âge |
Régime végétarien
Carences |
Oui |
+/- |
|
| B12 |
Tout âge |
Carence d’apport |
Oui |
++ |
|
| Zinc |
Tout âge |
Pb biodisponibilité |
Oui |
+ |
|
| Sélénium |
Tout âge |
Pb biodisponibilité |
Oui |
+ |
|
| Embryofœtopathie |
Au cours de la grossesse |
Absence de contrôle métabolique |
Non |
++++ |
|
| Excès nutritionnels |
Tout âge |
Dose élevée de substitut d’AA |
Oui |
+/- |
|
| Folates |
Tout âge |
Excès de folates dans les substituts |
Oui |
+/- |
Complications évolutives de la PCU avec l’âge.
|
Des explorations neuroradiologiques en IRM (imagerie par résonnance magnétique) ont révélé des atteintes de la substance blanche, en particulier dans les zones périventriculaires postérieures [
44
,
45
]. Ces atteintes sont réversibles après un retour à un contrôle métabolique strict. Leur signification pathologique n’est pas établie car elles ont pu être mises en évidence chez des patients dont les taux étaient élevés mais qui, pourtant, n’avaient aucune symptomatologie neurologique. D’autres données peuvent faire craindre la survenue de maladies neurodégénératives tardives [
46
], mais elles n’ont pas encore été observées chez les patients les plus âgés (50 ans) et traités depuis la naissance. En fonction de l’ensemble de ces éléments, les recommandations internationales préconisent un contrôle métabolique « à vie » avec un niveau maximal de Phé plasmatique de 600 µmol/L.
|
Chez la femme atteinte de PCU, la grossesse représente un problème majeur. En effet, en l’absence de contrôle métabolique, l’augmentation de la concentration de Phé dans le sang de la mère a une toxicité sur le développement embryonnaire et fœtal. Une embryofœtopathie sévère comprenant une cardiopathie congénitale, une microcéphalie, un retard de croissance, plus ou moins associés à d’autres malformations peut être observée [
29
]. Les femmes PCU doivent être suivies et une contraception doit être proposée dès le début de leur vie sexuelle active. Tout désir de grossesse nécessite la mise en place d’un régime préconceptionnel [
30
]. L’arrêt de la contraception sera autorisé quand le niveau de Phé sanguin sera stabilisé entre 120 et 300 µmol/L. Le régime devra être suivi tout au long de la grossesse avec, pour but, un contrôle métabolique strict, en particulier pendant les deux premiers trimestres. Le plus souvent, l’absence de PCU chez le fœtus, dont le foie métabolise la Phé selon son degré de maturation, permettra de libérer le régime de la mère pendant le troisième trimestre. L’impossibilité d’augmenter l’apport en protéines à cette période de la grossesse doit, au contraire, faire suspecter une PCU fœtale [
47
]. Bien contrôlées, les femmes atteintes de PCU donneront naissance à des enfants normaux qu’elles pourront allaiter. Ces informations sur les risques encourus par le fœtus sont transmises et répétées aux jeunes femmes au cours de leur adolescence. Pourtant, il arrive encore que des femmes découvrent leur grossesse alors qu’elles ne sont pas contrôlées. Un régime doit alors être instauré en urgence. Mis en place avant la 6
e
semaine de grossesse, le pronostic peut être bon. Plus le temps passé avec un taux élevé de Phé sera long, plus le risque de malformations fœtales sera important. Une évaluation des risques sera réalisée afin de donner à la mère les informations les plus justes pour leur permettre de décider du devenir de la grossesse.
|
La phénylcétonurie est une maladie métabolique qui se prête à de multiples modalités thérapeutiques. Sa physiopathologie est bien établie et le fait que le déficit enzymatique soit uniquement localisé au foie en fait un modèle de choix pour les thérapies génétiques (thérapie génique ou édition du génome) qui se développent actuellement. Ces nouvelles voies thérapeutiques devraient permettre aux patients sévèrement atteints, pour lesquels maintenir un régime strict à vie est très difficile, d’éviter les effets délétères d’un mauvais contrôle métabolique. |
Les auteurs déclarent n’avoir aucun lien d’intérêt concernant les données publiées dans cet article.
|
Footnotes |
1.
Folling
I.
.
The discovery of phenylketonuria.
.
Acta Paediatrica.
1994;
;
407
:
(suppl)
:4.
–
10
.
2.
Bickel
H.
.
Diagnosis and therapy of galactosemia and phenylketonuria.
.
Monatsschrift Kinderheilkunde.
1955;
;
103
:
:81.
–
84
.
3.
Woo
SL
,
Lidsky
AS
,
Guttler
F
,
et al.
Cloned human phenylalanine hydroxylase gene allows prenatal diagnosis and carrier detection of classical phenylketonuria.
.
Nature.
1983;
;
306
:
:151.
–
155
.
4.
Danks
DM
,
Cotton
RG
,
Schlesinger
P
.
Letter. Tetrahydrobiopterin treatment of variant form of phenylketonuria.
.
Lancet.
1975;
;
2
:
:1043.
.
5.
Anikster
Y
,
Haack
TB
,
Vilboux
T
,
et al.
Biallelic mutations in DNAJC12 cause hyperphenylalaninemia, dystonia, and intellectual disability.
.
Am J Hum Genet.
2017;
;
100
:
:257.
–
266
.
6.
Van Wegberg
AMJ
,
MacDonald
A
,
Ahring
K
,
et al.
The complete European guidelines on phenylketonuria : diagnosis and treatment.
.
Orphanet J Rare Dis.
2017;
;
12
:
:162.
.
7.
Abadie
V
,
Berthelot
J
,
Feillet
F
,
et al.
Neonatal screening and long-term follow-up of phenylketonuria : the French database.
.
Early Hum Dev.
2001;
;
65
:
:149.
–
158
.
8.
Muntau
AC
,
Roschinger
W
,
Habich
M
,
et al.
Tetrahydrobiopterin as an alternative treatment for mild phenylketonuria.
.
N Engl J Med.
2002;
;
347
:
:2122.
–
2132
.
9.
Hegge
KA
,
Horning
KK
,
Peitz
GJ
,
Hegge
K
.
Sapropterin: a new therapeutic agent for phenylketonuria.
.
Ann Pharmacother.
2009;
;
43
:
:1466.
–
1473
.
10.
Jung-Klawitter
S
,
Hubschmann
OK
.
Analysis of catecholamines and pterins in inborn errors of monoamine neurotransmitter metabolism-from past to future.
.
Cells.
2019
;
:8.
.
11.
Abadie
V
,
Rey
F
,
Plainguet
F
,
Rey
J
.
Intellectual development after relaxing the diet at the age of 5 years in typical phenylketonuria.
.
Arch Fr Pediatr.
1992;
;
49
:
:773.
–
778
.
12.
Camp
KM
,
Parisi
MA
,
Acosta
PB
,
et al.
Phenylketonuria scientific review conference : state of the science and future research needs.
.
Mol Genet Metab.
2014;
;
112
:
:87.
–
122
.
13.
Van Spronsen
FJ
,
van Wegberg
AM
,
Ahring
K
,
et al.
Key European guidelines for the diagnosis and management of patients with phenylketonuria.
.
Lancet Diabetes Endocrinol.
2017;
;
5
:
:743.
–
756
.
14.
Zurfluh
MR
,
Zschocke
J
,
Lindner
M
,
et al.
Molecular genetics of tetrahydrobiopterin-responsive phenylalanine hydroxylase deficiency.
.
Hum Mutat.
2008;
;
29
:
:167.
–
175
.
15.
Danecka
MK
,
Woidy
M
,
Zschocke
J
,
et al.
Mapping the functional landscape of frequent phenylalanine hydroxylase (PAH) genotypes promotes personalised medicine in phenylketonuria.
.
J Med Genet.
2015;
;
52
:
:175.
–
185
.
16.
Jeannesson-Thivisol
E
,
Feillet
F
,
Chery
C
,
et al.
Genotype-phenotype associations in French patients with phenylketonuria and importance of genotype for full assessment of tetrahydrobiopterin responsiveness.
.
Orphanet J Rare Dis.
2015;
;
10
:
:158.
.
17.
Muntau
AC
,
Adams
DJ
,
Belanger-Quintana
A
,
et al.
International best practice for the evaluation of responsiveness to sapropterin dihydrochloride in patients with phenylketonuria.
.
Mol Genet Metab.
2019;
;
127
:
:1.
–
11
.
18.
Blau
N
,
Hennermann
JB
,
Langenbeck
U
,
Lichter-Konecki
U
.
Diagnosis, classification, and genetics of phenylketonuria and tetrahydrobiopterin (BH4) deficiencies.
.
Mol Genet Metab.
2011;
;
104
:
(suppl)
:S2.
–
S9
.
19.
Oussalah
A
,
Jeannesson-Thivisol
E
,
Chery
C
, et al.
Population and evolutionary genetics of the PAH locus to uncover overdominance and adaptive mechanisms in phenylketonuria : results from a multiethnic study.
.
EBioMedicine.
2020;
;
51
:
:102623.
.
20.
Blau
N
,
van Spronsen
FJ
,
Levy
HL
.
Phenylketonuria.
.
Lancet.
2010;
;
376
:
:1417.
–
1427
.
21.
Cederbaum
SD
.
Diagnosis and management of malignant hyperphenylalaninemia.
.
N Engl J Med.
1979;
;
301
:
:441.
–
442
.
22.
Feillet
F
,
van Spronsen
FJ
,
MacDonald
A
,
et al.
Challenges and pitfalls in the management of phenylketonuria.
.
Pediatrics.
2010;
;
126
:
:333.
–
341
.
23.
Gonzalez
MJ
,
Gassio
R
,
Artuch
R
,
Campistol
J
.
Impaired neurotransmission in early-treated phenylketonuria patients.
.
Semin Pediatr Neurol.
2016;
;
23
:
:332.
–
340
.
24.
Waisbren
SE
,
Noel
K
,
Fahrbach
K
,
et al.
Phenylalanine blood levels and clinical outcomes in phenylketonuria : a systematic literature review and meta-analysis.
.
Mol Genet Metab.
2007;
;
92
:
:63.
–
70
.
25.
Waisbren
SE
,
Brown
MJ
,
de Sonneville
LM
,
Levy
HL
.
Review of neuropsychological functioning in treated phenylketonuria : an information processing approach.
.
Acta Paediatrica.
1994;
;
407
:
(suppl)
:98.
–
103
.
26.
Jahja
R
,
Huijbregts
SCJ
,
de Sonneville
LMJ
,
et al.
Cognitive profile and mental health in adult phenylketonuria: a PKU-COBESO study.
.
Neuropsychology.
2017;
;
31
:
:437.
–
447
.
27.
Rubin
S
,
Piffer
AL
,
Rougier
MB
,
et al.
Sight-threatening phenylketonuric encephalopathy in a young adult, reversed by diet.
.
JIMD Rep.
2013;
;
10
:
:83.
–
85
.
28.
Grisch-Chan
HM
,
Schwank
G
,
Harding
CO
,
Thony
B
.
State-of-the-art 2019 on gene therapy for phenylketonuria.
.
Hum Gene Ther.
2019;
;
30
:
:1274.
–
1283
.
29.
Rouse
B
,
Azen
C
,
Koch
R
,
et al.
Maternal phenylketonuria collaborative study (MPKUCS) offspring: facial anomalies, malformations, and early neurological sequelae.
.
Am J Med Genet.
1997;
;
69
:
:89.
–
95
.
30.
Feillet
F
,
Abadie
V
,
Berthelot
J
,
et al.
Maternal phenylketonuria: the French survey.
.
Eur J Pediatr.
2004;
;
163
:
:540.
–
546
.
31.
Pena
MJ
,
Pinto
A
,
Daly
A
, et al.
The use of glycomacropeptide in patients with phenylketonuria: a systematic review and meta-analysis.
.
Nutrients.
2018
;
:10.
.
32.
Daly
A
,
Evans
S
,
Chahal
S
,
et al.
Glycomacropeptide: long-term use and impact on blood phenylalanine, growth and nutritional status in children with PKU.
.
Orphanet J Rare Dis.
2019;
;
14
:
:44.
.
33.
Boado
RJ
,
Li
JY
,
Wise
P
,
Pardridge
WM
.
Human LAT1 single nucleotide polymorphism N230K does not alter phenylalanine transport.
.
Mol Genet Metab.
2004;
;
83
:
:306.
–
311
.
34.
Van Spronsen
FJ
,
de Groot
MJ
,
Hoeksma
M
,
et al.
Large neutral amino acids in the treatment of PKU: from theory to practice.
.
J Inherit Metab Dis.
2010;
;
33
:
:671.
–
676
.
35.
Thomas
J
,
Levy
H
,
Amato
S
,
et al.
Pegvaliase for the treatment of phenylketonuria: results of a long-term phase 3 clinical trial program (PRISM).
.
Mol Genet Metab.
2018;
;
124
:
:27.
–
38
.
36.
Levy
HL
,
Sarkissian
CN
,
Scriver
CR
.
Phenylalanine ammonia lyase (PAL): from discovery to enzyme substitution therapy for phenylketonuria.
.
Mol Genet Metab.
2018;
;
124
:
:223.
–
229
.
37.
Levy
HL
,
Milanowski
A
,
Chakrapani
A
,
et al.
Efficacy of sapropterin dihydrochloride (tetrahydrobiopterin, 6R-BH4) for reduction of phenylalanine concentration in patients with phenylketonuria: a phase III randomised placebo-controlled study.
.
Lancet.
2007;
;
370
:
:504.
–
510
.
38.
Muntau
AC
,
du Moulin
M
,
Feillet
F
.
Diagnostic and therapeutic recommendations for the treatment of hyperphenylalaninemia in patients 0–4 years of age.
.
Orphanet J Rare Dis.
2018;
;
13
:
:173.
.
39.
Feillet
F
,
Muntau
AC
,
Debray
FG
,
et al.
Use of sapropterin dihydrochloride in maternal phenylketonuria. A European experience of eight cases.
.
J Inherit Metab Dis.
2014;
;
37
:
:753.
–
762
.
40.
Blau
N
,
Belanger-Quintana
A
,
Demirkol
M
,
et al.
Optimizing the use of sapropterin (BH(4)) in the management of phenylketonuria.
.
Mol Genet Metab.
2009;
;
96
:
:158.
–
163
.
41.
Feillet
F
,
Chery
C
,
Namour
F
,
et al.
Evaluation of neonatal BH4 loading test in neonates screened for hyperphenylalaninemia.
.
Early Hum Dev.
2008;
;
84
:
:561.
–
567
.
42.
Lichter-Konecki
U
,
Vockley
J
.
Phenylketonuria: current treatments and future developments.
.
Drugs.
2019;
;
79
:
:495.
–
500
.
43.
Canton
M
,
Gall
DL
,
Feillet
F
,
et al.
Neuropsychological profile of children with early and continuously treated phenylketonuria: systematic review and future approaches.
.
J Int Neuropsychol Soc.
2019;
;
25
:
:624.
–
643
.
44.
Anderson
PJ
,
Leuzzi
V
.
White matter pathology in phenylketonuria.
.
Mol Genet Metab.
2010;
;
99
:
(suppl 1)
:S3.
–
S9
.
45.
Gonzalez
MJ
,
Polo
MR
,
Ripolles
P
,
et al.
White matter microstructural damage in early treated phenylketonuric patients.
.
Orphanet J Rare Dis.
2018;
;
13
:
:188.
.
46.
Adler-Abramovich
L
,
Vaks
L
,
Carny
O
,
et al.
Phenylalanine assembly into toxic fibrils suggests amyloid etiology in phenylketonuria.
.
Nat Chem Biol.
2012;
;
8
:
:701.
–
706
.
47.
Kohlschutter
B
,
Ellerbrok
M
,
Merkel
M
,
et al.
Phenylalanine tolerance in three phenylketonuric women pregnant with fetuses of different genetic PKU status.
.
J Inherit Metab Dis.
2009;
;
32
:
(suppl 1)
:S1.
–
S4
.
|