| |
| Med Sci (Paris). 2008 March; 24(3): 228–231. Published online 2008 March 15. doi: 10.1051/medsci/2008243228.Traitement hormonal de la ménopause et risque de thrombose veineuse L’étude ESTHER ouvre de nouvelles perspectives Marianne Canonico and Pierre-Yves Scarabin* Inserm U780, Équipe Épidémiologie Cardiovasculaire, 16, avenue Paul Vaillant-Couturier, 94807 Villejuif Cedex, France MeSH keywords: Résistance à la protéine C activée, Administration par voie cutanée, Administration par voie orale, Sujet âgé, Oestrogénothérapie substitutive, Oestrogènes, Femelle, Hémostase, Hormonothérapie substitutive, Humains, Foie, Ménopause, Adulte d'âge moyen, Norprégnanes, Prégnanes, Progestérone, Risque, Thrombose veineuse |
Étude ESTHER : apprécier les risques thromboemboliques du traitement hormonal de la ménopause Longtemps encensé, aujourd’hui décrié, le traitement hormonal de la ménopause (THM) est utilisé par des millions de femmes pour corriger les troubles fonctionnels de la ménopause (bouffées de chaleur, troubles de l’humeur, insomnies, troubles trophiques…). Ce traitement est également efficace dans la prévention de l’ostéoporose, mais il expose à un risque augmenté de cancer du sein et de maladie veineuse thromboembolique. Des essais d’envergure réalisés aux États-Unis ont récemment remis en cause certains bénéfices présumés du THM notamment dans la prévention du risque d’infarctus du myocarde [
1,
2]. Ces nouvelles données ont eu pour conséquences une chute importante des prescriptions de THM ainsi qu’une redéfinition plus restrictive de ses indications. Si l’amélioration de la qualité de vie reste aujourd’hui le meilleur atout du THM, son rapport risque/bénéfice fait l’objet de controverses. En outre, la plupart des recommandations actuelles sont fondées sur des travaux anglo-saxons qui ne peuvent être directement extrapolés aux traitements utilisés en France. Ces derniers traitements privilégient les œstrogènes administrés par voie transdermique (gel ou patch) associés à la progestérone. Des travaux antérieurs avaient bien montré que les œstrogènes oraux pouvaient induire des modifications métaboliques potentiellement délétères et étaient responsables d’un effet prothrombotique susceptible de s’exprimer cliniquement dans un contexte génétique et environnemental favorable. En revanche, les œstrogènes transdermiques ont peu ou pas d’effet sur la coagulation sanguine [
3], mais leur impact sur le risque de thrombose n’avait jamais été étudié. L’étude ESTHER (Estrogen and ThromboEmbolism Risk study) est venue combler ce vide scientifique en évaluant spécifiquement l’influence de la voie d’administration des œstrogènes, mais aussi le rôle des progestatifs, sur le risque de maladie veineuse thromboembolique. |
Méthodologie de l’étude ESTHER Cette étude de type cas-témoins a été réalisée en France entre 1998 et 2006 dans huit centres hospitaliers et en population générale chez des femmes ménopausées âgées de 45 à 70 ans. Des cas de premiers événements documentés de maladie veineuse thromboembolique idiopathique (chez des patients hospitalisés ou venus en consultation) ont été appariés par âge, centre et date d’admission à plusieurs témoins hospitalisés pour un diagnostic a priori indépendant de la prise d’œstrogènes ou tirés au sort sur les listes électorales. Le recrutement final compte 271 cas et 610 témoins. |
Œstrogènes et risque thrombotique : l’importance de la voie d’administration et des facteurs de risque associés Voie d’administration des œstrogènes et progestatifs En 2003, une première analyse de l’étude ESTHER a permis de montrer pour la première fois que les œstrogènes transdermiques, contrairement aux œstrogènes oraux, n’augmentaient pas le risque de thrombose veineuse [
4]. Ce contraste était encore plus frappant lors de la première année de traitement avec un risque associé aux œstrogènes oraux particulièrement marqué. L’analyse finale de l’étude ESTHER permet aujourd’hui de confirmer ce résultat et montre pour la première fois que les progestatifs ne sont pas tous égaux face au risque thrombotique [
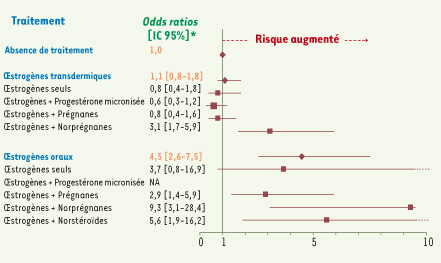
5]. En effet, les œstrogènes transdermiques, seuls ou associés à la progestérone micronisée ou aux dérivés prégnanes, n’augmentent pas le risque de maladie veineuse thromboembolique alors que les utilisatrices d’œstrogènes transdermiques combinés aux dérivés norprégnanes 1 ont un risque de thrombose multiplié par 3 comparées aux non utilisatrices. Chez les utilisatrices d’œstrogènes oraux, le risque thrombotique est augmenté quel que soit le progestatif associé (Figure 1).
 | Figure 1.
Risque de maladie veineuse thromboembolique chez les utilisatrices d’un traitement hormonal de la ménopause en fonction de la voie d’administration des œstrogènes et du type de progestatif. * Ajustés sur obésité, antécédents familiaux de maladie veineuse thromboembolique et présence de varices (adapté de [ 5]). |
|
Femmes à haut risque thromboembolique veineux Des analyses stratifiées ont également été réalisées en fonction du niveau de risque thromboembolique veineux des femmes. Deux mutations thrombogènes (Facteur V Leiden et mutation 20210 G/A de la prothrombine) [
6], fortement prévalentes dans la population générale (2 à 5 %) ainsi qu’une augmentation de l’indice de masse corporelle (surcharge pondérale ou obésité) ont été pris en compte. L’étude ESTHER a permis de confirmer le risque très élevé de maladie veineuse thromboembolique chez les utilisatrices d’œstrogènes oraux porteuses d’une mutation thrombogène. La conjonction des deux facteurs de risque est plus importante que la somme des effets propres de chacun d’entre eux pris isolément. En revanche, la prise d’un œstrogène transdermique ne modifie pas le risque de base des femmes porteuses d’une mutation [
7]. De même, si l’utilisation d’œstrogènes oraux conduit à des niveaux de risque thrombotique très élevés chez les femmes obèses ou en surcharge pondérale, les œstrogènes transdermiques n’entraînent aucun surcroît de risque chez les femmes présentant une augmentation de l’indice de masse corporelle [
8]. |
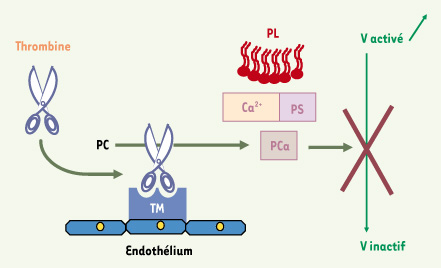
Données biologiques : œstrogènes et hémostase L’effet différentiel des œstrogènes sur le processus thrombotique en fonction de leur voie d’administration est généralement attribué à un phénomène de premier passage hépatique. L’administration orale d’œstrogènes a pour effet des concentrations élevées d’hormones dans les hépatocytes pouvant modifier les synthèses protéiques et altérer les paramètres de l’hémostase. Cet effet hépatique n’est pas observé en cas d’administration transdermique d’œstrogènes. L’activation de la coagulation, bien documentée chez les femmes utilisant des œstrogènes oraux, a connu d’importants développements ces dernières années. Ce phénomène pourrait en effet s’expliquer par une résistance à la protéine C activée (Figure 2) [6]. Ce phénotype plasmatique, récemment identifié comme un facteur de risque de thrombose veineuse, est le plus souvent d’origine génétique (mutation Leiden du facteur V) mais il peut être également acquis. Il a été démontré à partir d’essais randomisés que les œstrogènes oraux pouvaient induire une résistance à la protéine C activée alors que ce phénotype n’était pas détectable chez les utilisatrices d’œstrogènes transdermiques [
9]. Le mécanisme de cette résistance acquise à la protéine C activée n’est cependant pas complètement élucidé.  | Figure 2.
Processus de résistance à la protéine C. La protéine C (PC) est, avec l’antithrombine, l’un des deux principaux inhibiteurs de la coagulation. La thrombine se fixe sur son récepteur endothélial la thrombomoduline (TM). Ce complexe peut cliver la protéine C pour la rendre active. Cette protéine C activée (PCa), en présence de différents co-facteurs (protéine S [PS], phospholipides [PL] et calcium [Ca2+]), est capable d’inactiver le facteur V qui contribue normalement à la cascade de la coagulation. Le phénomène de résistance à la protéine C activée se caractérise par l’incapacité de la protéine C activée à exercer son effet inhibiteur sur le facteur V. Il en résulte une hypercoagulabilité. |
Les effets différentiels des œstrogènes sur l’hémostase en fonction de leur voie d’administration fournissent un solide support biologique aux résultats cliniques de l’étude ESTHER [
10]. Le rôle des progestatifs sur la coagulation reste cependant à ce jour insuffisamment documenté et des études sont en cours pour améliorer nos connaissances dans ce domaine. |
Retombées potentielles pour la prescription d’un THM Le THM reste le principal traitement efficace des troubles fonctionnels de la ménopause. Il est recommandé aujourd’hui à la dose minimale efficace et pour des courtes durées. Dans ce contexte, et sachant que la maladie veineuse thromboembolique est le principal effet indésirable du THM dans les premiers mois d’utilisation, les résultats de l’étude ESTHER ont d’importantes retombées potentielles dans la sécurité d’emploi de ce traitement [
11]. La décision de débuter et de poursuivre un THM ainsi que le choix du type de traitement impliquent l’évaluation préalable du niveau de risque cardiovasculaire. Dans l’état actuel des connaissances, le rapport risque/bénéfice des œstrogènes oraux apparaît défavorable chez les femmes à haut risque thrombotique veineux (obésité, présence d’une mutation thrombogène…) et les œstrogènes transdermiques devraient être privilégiés dans ce contexte. Le rôle essentiel de la voie d’administration des œstrogènes dans le déterminisme du risque thrombotique mérite clairement d’être confirmé dans des études à niveau de preuve élevé. Les recherches à venir devront également s’attacher à définir la dose et la durée utile des THM exposant le moins possible aux effets adverses. À côté de la voie d’administration des œstrogènes, l’impact des différents progestatifs sur le risque vasculaire devra également être un domaine d’investigations privilégiées. Si le THM est à l’avenir de plus en plus contesté, les traitements alternatifs devront eux aussi faire la preuve de leur efficacité et de leur tolérance. |
Footnotes |
1. Rossouw JE, Anderson GL, Prentice RL, et al. Risks and benefits of estrogen plus progestin in healthy postmenopausal women: principal results from the Women’s health Initiative randomized controlled trial. JAMA 2002; 288 : 321–33. 2. Anderson GL, Limacher M, Assaf AR, et al. Effects of conjugated equine estrogen in postmenopausal women with hysterectomy: the Women’s health initiative randomized controlled trial. JAMA 2004; 291 : 1701–12. 3. Scarabin PY, Alhenc-Gelas M, Plu-Bureau G, et al. Effects of oral and transdermal estrogen/progesterone regimens on blood coagulation and fibrinolysis in postmenopausal women. A randomized controlled trial. Arterioscler Thromb Vasc Biol 1997; 17 : 3071–8. 4. Scarabin PY, Oger E, Plu-Bureau G. Differential association of oral and transdermal oestrogen-replacement therapy with venous thromboembolism risk. Lancet 2003; 362 : 428–32. 5. Canonico M, Oger E, Plu-Bureau G, et al. Hormone therapy and venous thromboembolism among postmenopausal women: impact of the route of estrogen administration and progestogens: the ESTHER study. Circulation 2007; 115 : 840–5. 6. Aiach M, Alhenc-Gelas M, Borgel D, et al. Mutations des protéines de la coagulation et thromboses. Med Sci (Paris) 2006; 22 : 985–9. 7. Straczek C, Oger E, Yon de Jonage-Canonico MB, et al. Prothrombotic mutations, hormone therapy, and venous thromboembolism among postmenopausal women: impact of the route of estrogen administration. Circulation 2005; 112 : 3495–500. 8. Canonico M, Oger E, Conard J, et al. Obesity and risk of venous thromboembolism among postmenopausal women: differential impact of hormone therapy by route of estrogen administration. The ESTHER study. J Thromb Haemost 2006; 4 : 1259–65. 9. Oger E, Alhenc-Gelas M, Lacut K, et al. Differential effects of oral and transdermal estrogen/progesterone regimens on sensitivity to activated protein C among postmenopausal women: a randomized trial. Arterioscler Thromb Vasc Biol 2003; 23 : 1671–6. 10. Arnal JF, Gourdy P, Garmy-Susini B, et al. Effets vasculaires des œstrogènes. Med Sci (Paris) 2003; 19 : 1226–32. 11. Rexrode KM, Manson JE. Are some types of hormone therapy safer than others ? Lessons from the Estrogen and Thromboembolism Risk study. Circulation 2007; 115 : 820–2. |